Tại Việt Nam, theo thống kê từ Tổ chức Ung thư Toàn cầu (GLOBOCAN) trong năm 2020, ung thư đại – trực tràng là bệnh ung thư phổ biến đứng thứ 5 với 16 426 ca mắc mới và 8 203 ca tử vong. Tuy nhiên, bệnh có khả năng điều trị dứt điểm hoặc kéo dài thời gian sống cao nếu được phát hiện và điều trị ở giai đoạn sớm.
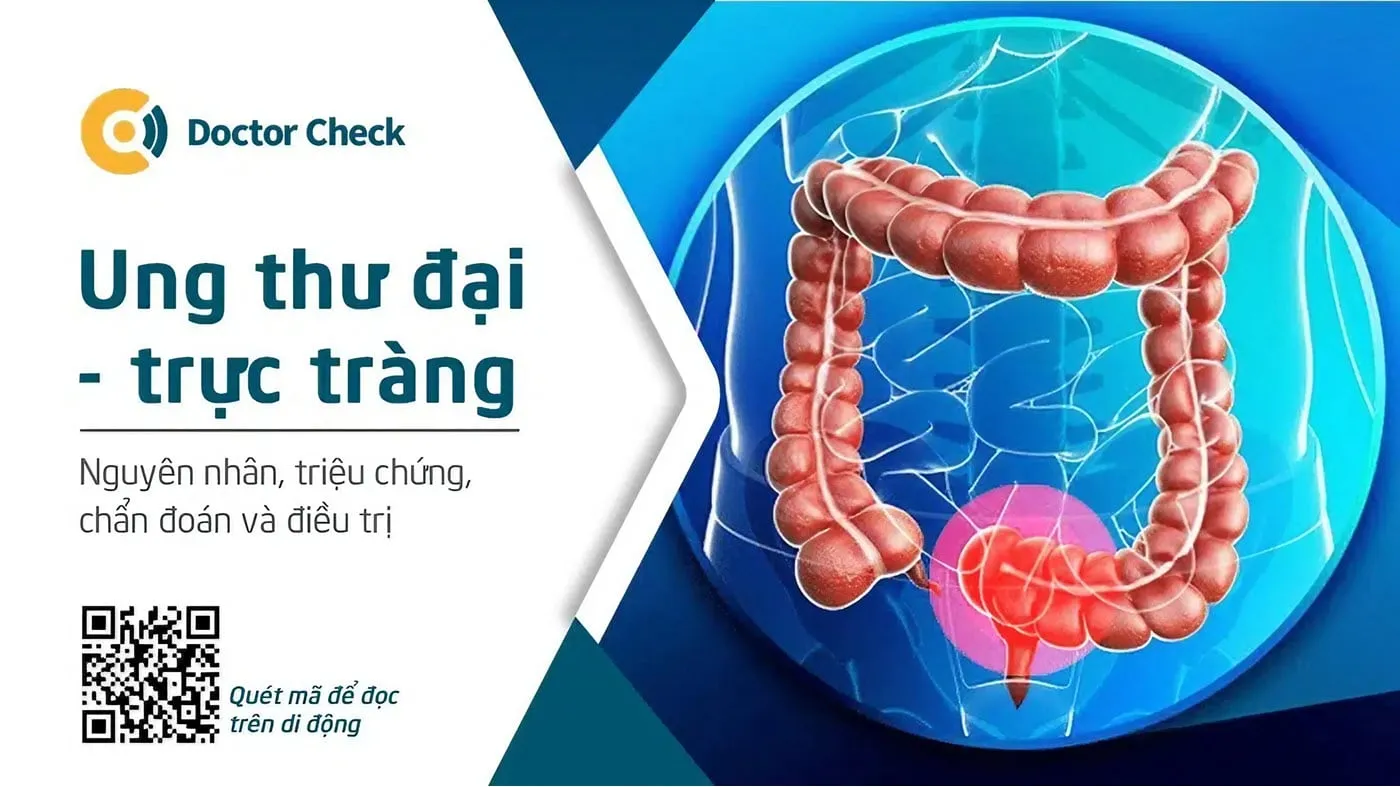
Ung thư đại – trực tràng là gì?
Ung thư đại – trực tràng (tên tiếng Anh: Colorectal Cancer) là sự gia tăng ác tính của các tế bào biểu mô của đại tràng (phần chính của ruột già) hoặc trực tràng (đoạn nối giữa đại tràng và hậu môn). Thường các tế bào này sẽ tăng sinh ở lớp niêm mạc hình thành các khối u gọi là polyp. Polyp đại tràng, polyp trực tràng không gây khó chịu khi mới xuất hiện, chỉ khi phát triển mới gây ra các triệu chứng như đau bụng, xuất huyết, suy nhược, mệt mỏi,…
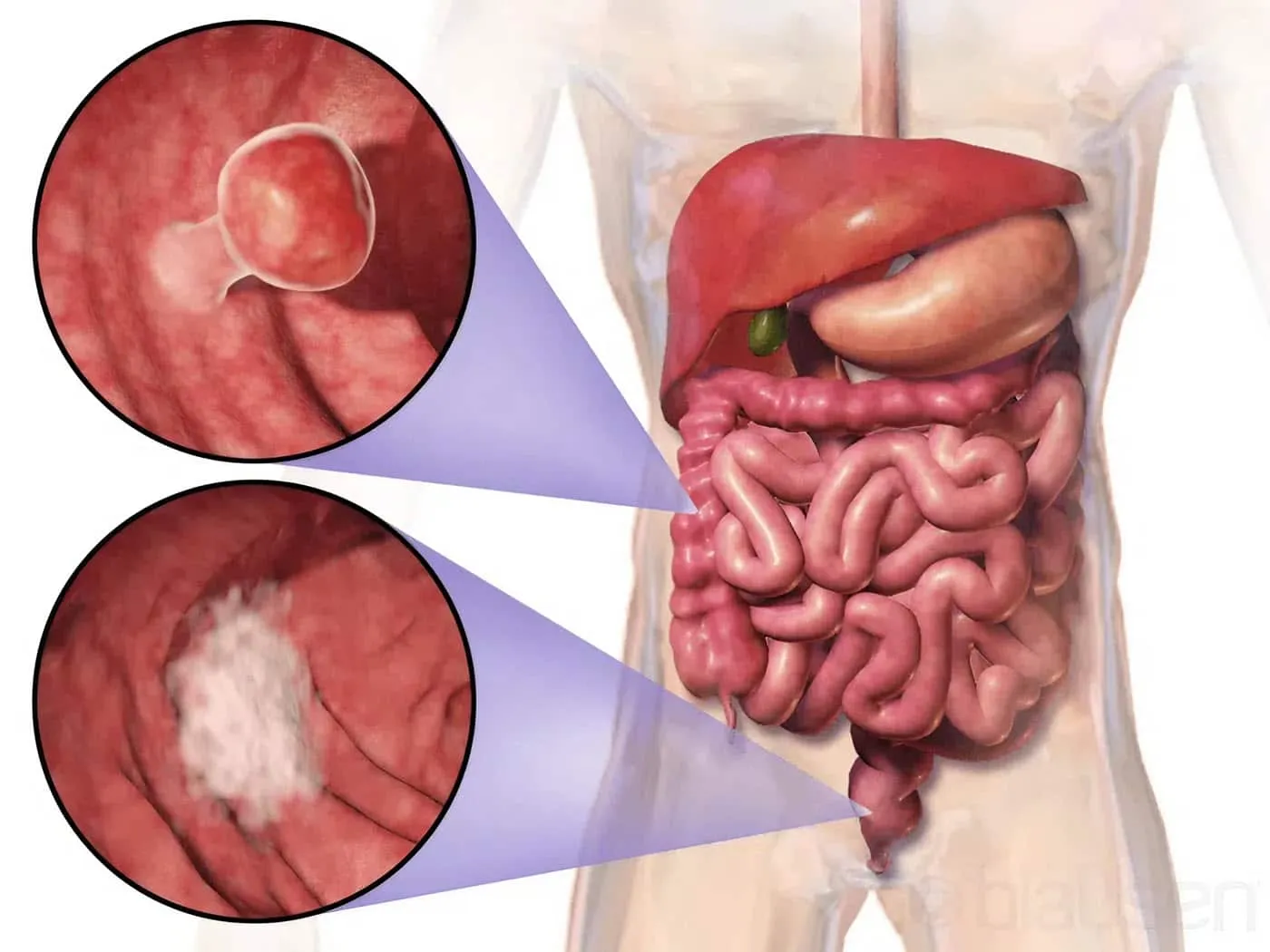
Các giai đoạn bệnh ung thư đại – trực tràng
Vào năm 1932, Cuthbert Esquire Dukes đã đưa ra hệ thống phân loại ung thư, đây là hệ thống phân loại giai đoạn đầu tiên cho ung thư đại trực tràng. Dukes đã phân loại làm 4 giai đoạn.
Các giai đoạn của ung thư đại – trực tràng bao gồm:
- Giai đoạn A: khối u giới hạn ở thành đại trực tràng.
- Giai đoạn B: khối u vượt qua thành đại trực tràng.
- Giai đoạn C: khối u di căn đến các hạch lympho.
- Giai đoạn D: bệnh di căn xa, tương đương giai đoạn 4.
Hệ thống phân độ ung thư đại trực tràng Dukes đã được sửa đổi nhiều lần, theo một số tác giả khác như phân loại Astler – Coller và Dukes – Turnbull.
Ngày nay, hệ thống phân loại TNM của Tổ chức Ung thư Hoa Kỳ (American Joint Committee on Cancer – AJCC) trở thành tiêu chuẩn quốc tế cho chẩn đoán giai đoạn bệnh ung thư đại – trực tràng.
3 thông tin chính hệ thống phân loại TNM của Tổ chức Ung thư Hoa Kỳ dựa vào để chẩn đoán giai đoạn ung thư đại – trực tràng:
- Độ lan rộng (kích thước) của khối u (T – tumor): Ung thư đã phát triển đến lớp nào của thành đại tràng hoặc trực tràng?
- Sự lây lan đến các hạch bạch huyết gần đó (N – lymph nodes): Ung thư có lan sang các hạch bạch huyết gần đó không, nếu có thì số lượng bao nhiêu hạch?
- Sự lây lan (di căn) đến các vị trí xa (M – metastasis): Ung thư có di căn đến các hạch bạch huyết xa hoặc các cơ quan xa như gan hoặc phổi không?
Giai đoạn ung thư đại trực tràng*
| Giai đoạn | Khối u (xâm lấn tối đa) | Di căn hạch bạch huyết vùng | Di căn xa |
|---|---|---|---|
| 0 | Tis | N0 | M0 |
| I | T1 hoặc T2 | N0 | M0 |
| II | T3 | N0 | M0 |
| III | Bất kỳ T | Bất kỳ N | M0 |
| T4 | N0 | M0 | |
| IV | Bất kỳ T | Bất kỳ N | M1 |
* Phân loại TNM:
- Tis =ung thư biểu mô tại chỗ; T1 = U xâm lấn vào lớp dưới niêm mạc; T2 = xâm lấn lớp cơ; T3 = xâm lấn vào tất cả các lớp (đối với ung thư trực tràng, bao gồm xâm lấn mô quanh trực tràng ); T4 = xâm lấn các cơ quan lân cận hoặc phúc mạc.
- N0 = không di căn hạch vùng; N1 = di căn 1-3 hạch vùng; N2 = di căn vào ≥ 4 hạch vùng; N3 = di căn hạch xa hoặc các hạch quanh mạch máu lớn.
- M0 = không di căn xa; M1 = di căn xa.
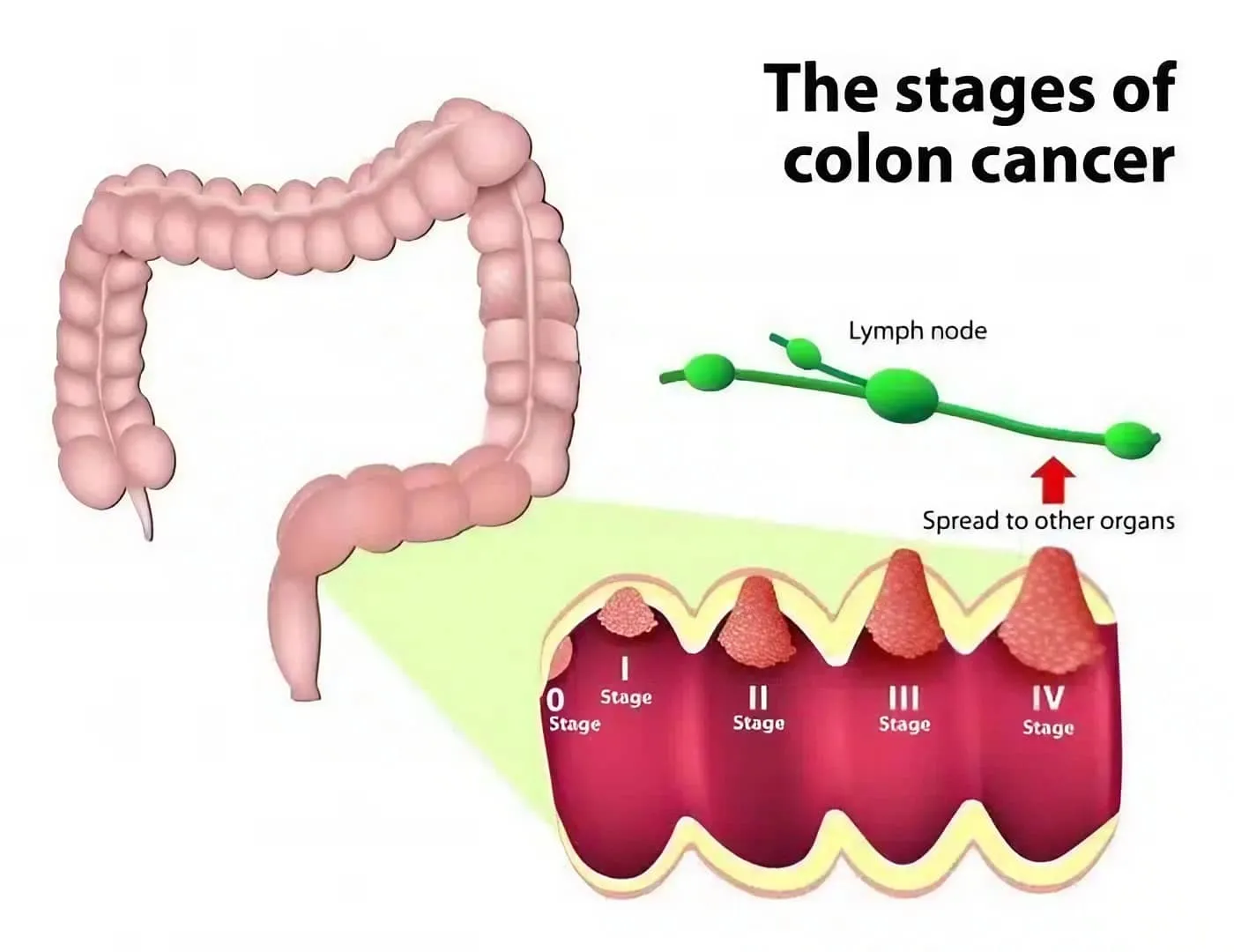
Dựa vào những thông tin trên, ung thư đại – trực tràng được chia làm 5 giai đoạn chính theo Tổ chức Ung thư Hoa Kỳ.
5 giai đoạn của ung thư đại – trực tràng là:
- Giai đoạn 0 còn gọi là giai đoạn đầu hay ung thư biểu mô tại chỗ: giai đoạn này các tế bào bất thường chỉ nằm trong lớp niêm mạc đại – trực tràng. Đây là giai đoạn tốt nhất để phát hiện và điều trị.
- Giai đoạn 1: ở giai đoạn này, các tế bào ung thư vẫn chưa phát triển thành các khối u bên ngoài đại – trực tràng mà vẫn còn nằm bên dưới niêm mạc nhưng có thể đã xâm lấn sang lớp niêm mạc và lớp cơ.
- Giai đoạn 2: là giai đoạn các polyp do tế bào ung thư phát triển đã xuất hiện trong lòng đại – trực tràng, ảnh hưởng đến các mô lân cận nhưng chưa di căn đến các cơ quan khác trong cơ thể.
- Giai đoạn 3: giai đoạn di căn đã bắt đầu, các tế bào ung thư bắt đầu lan sang các hạch bạch huyết lân cận nhưng vẫn chưa di căn đến các bộ phận khác bên trong cơ thể.
- Giai đoạn 4 còn gọi là ung thư đại – trực tràng giai đoạn cuối: giai đoạn mà tế bào ung thư đã và đang lan ra các bộ phận ở xa khác thường là gan hoặc phổi.
Ung thư đại – trực tràng giai đoạn đầu thường không có triệu chứng, dấu hiệu cảnh báo cụ thể và dễ bị nhầm lẫn với các bệnh lý tiêu hóa, bệnh đại tràng khác như viêm loét đại – trực tràng, hội chứng ruột kích thích, xuất huyết đại tràng, đa polyp đại tràng, bệnh Crohn,…
> Tìm hiểu thêm: Triệu chứng ung thư trực tràng và hậu môn thường gặp
Yếu tố nguy cơ và nguyên nhân gây bệnh ung thư đại – trực tràng
Hiện nay, vẫn chưa có bằng chứng rõ ràng xác định nguyên nhân gây ung thư đại – trực tràng. Tuy nhiên, vẫn có một số yếu tố làm tăng nguy cơ mắc ung thư đại – trực tràng.
Các yếu tố làm tăng nguy cơ mắc bệnh ung thư đại – trực tràng:
- Di truyền: Khoảng 20% trường hợp mắc bệnh ung thư đại – trực tràng bắt nguồn từ các yếu tố di truyền.
- Bệnh lý: Viêm loét đại tràng, bệnh Crohn, đa polyp tuyến gia đình (FAP),…
- Lối sống: Chế độ ăn uống thiếu khoa học (ít chất xơ, nhiều đạm động vật, chất béo và carbohydrate tinh chế), ít vận động, tiêu thụ rượu, sử dụng thuốc lá,…
Sinh lý bệnh
Ung thư đại – trực tràng có liên quan đến các đột biến gen trong tế bào. Một số cơ chế được đề cập sau đây góp phần vào sự hình thành và phát triển ung thư đại – trực tràng.
Những cơ chế liên quan đến quá trình hình thành ung thư đại – trực tràng:
- Đột biến gen APC: là đột biến có liên quan đến bệnh lý đa polyp tuyến gia đình (FAP) và là đột biến thường được thấy trong nhiều ca ung thư đại trực tràng.
- Đột biến gen KRAS: đột biến gen này gây ảnh hưởng đến các con đường ức chế sự hình thành khối u trong tế bào.
- Đột biến các gen MSH2, MLH1 và PMS2: còn được gọi là H-MSI (high frequency microsatellite instability), là dấu ấn cho hội chứng Lynch (Ung thư biểu mô đại trực tràng không đa polyp di truyền).
- Quá trình Methyl hóa bất thường: quá trình này có khả năng bất hoạt các gen ức chế khối u (Tumour suppressor gene), đồng thời thúc đẩy quá trình hoạt hoá của các gene sinh ung thư (Oncogene), từ đó tăng nguy cơ hình thành khối u.
Hoạt động phóng thích các túi ngoại bào của tế bào ung thư: các túi ngoại bào bao gồm Extracellular Vesicle, Microvesicle và Exosome, có khả năng thúc đẩy quá trình phát triển, tồn tại và di căn của khối u.
Triệu chứng phổ biến và dấu hiệu cần đi khám
Triệu chứng và dấu hiệu ung thư đại – trực tràng phụ thuộc vào vị trí tổn thương, giai đoạn bệnh và các biến chứng gặp phải. Bệnh thường tiến triển chậm và sau một thời gian mới biểu hiện triệu chứng khi kích thước tế bào ung thư đủ lớn như thay đổi thói quen đi tiêu, xuất huyết đại tràng, rối loạn tiêu hóa kéo dài,…
Triệu chứng và dấu hiệu ung thư đại – trực tràng là gì?
Ung thư đại – trực tràng thường ít có các triệu chứng hoặc dấu hiệu cảnh báo cụ thể trong giai đoạn sớm. Các triệu chứng ở giai đoạn tiến triển có thể bị nhầm lẫn với các bệnh lý tiêu hóa khác. Vì vậy Cô Bác, Anh Chị nên đến gặp bác sĩ để được thăm khám và chẩn đoán chính xác nếu cơ thể có những dấu hiệu cảnh báo ung thư đại – trực tràng sau đây:
- Thay đổi thói quen đi tiêu, đi nhiều lần, thường bị tiêu chảy hoặc táo bón kéo dài.
- Xuất huyết đại tràng (đi ngoài ra máu) hoặc có máu lẫn trong phân (tiêu ra phân đen).
- Rối loạn tiêu hóa kéo dài.
- Đau và khó chịu ở vùng bụng kéo dài như ruột hay co thắt, đầy hơi, chướng bụng.
- Suy nhược hoặc mệt mỏi.
- Sụt cân không rõ nguyên nhân, chán ăn, ăn không ngon, ăn ít.

Các triệu chứng bệnh sẽ phụ thuộc vào giai đoạn ung thư, vị trí, kích thước của khối u. Các triệu chứng trên sẽ xuất hiện rõ ràng và dễ nhận biết hơn ở giai đoạn muộn (giai đoạn 3 và 4) kèm theo các dấu hiệu cảnh báo khác như:
- Thay đổi thói quen đi tiêu hoặc thay đổi hình dạng phân (phân dẹt, mỏng) kéo dài trong nhiều ngày tháng.
- Cảm giác trong ruột luôn đầy do ruột bị tắc.
- Buồn nôn.
- Vàng da hoặc vàng mắt do ung thư đã di căn đến gan.
- Phù nề ở bàn tay hoặc bàn chân.
- Khó thở, đau đầu kinh niên, mờ mắt do ung thư đã di căn đến phổi.
Khi nào cần đến gặp bác sĩ?
Một số bệnh lý đường tiêu hóa dễ bị nhầm lẫn với triệu chứng ung thư đại – trực tràng như bệnh lý ruột mạn tính (IBD), bệnh trĩ hoặc hội chứng ruột kích thích (IBS),… Tuy nhiên, Cô Bác, Anh Chị nên đến gặp bác sĩ để được kiểm tra nếu gặp bất kỳ vấn đề gì bất thường.
Ngoài ra, việc tầm soát ung thư định kỳ có thể giúp phát hiện sớm ung thư đại trực tràng, mang đến nhiều khả năng chữa khỏi bệnh. Trong nhiều trường hợp, việc tầm soát còn giúp ngăn ngừa ung thư khi cắt bỏ một số polyp hoặc khối u trước khi chúng có nguy cơ tiến triển thành ung thư.
Bên cạnh đó, trong quá trình tầm soát nếu phát hiện ung thư đại – trực tràng, bác sĩ sẽ xác định chính xác giai đoạn bệnh để đưa ra phác đồ điều trị kịp thời, phù hợp nhằm ngăn chặn sự tiến triển của bệnh.
Các khuyến cáo tầm soát ung thư và chẩn đoán
Để chẩn đoán, thăm khám bệnh ung thư đại – trực tràng, tìm ra nguyên nhân gây bệnh, giai đoạn bệnh và đưa ra phương pháp điều trị phù hợp, bác sĩ sẽ kết hợp các thăm khám lâm sàng và phương tiện cận lâm sàng.
Các khuyến cáo tầm soát ung thư đại – trực tràng
Ung thư đại – trực tràng có thể phòng ngừa hay điều trị được bằng việc phát hiện sớm thông qua các phương pháp tầm soát ung đại tràng. Việc tuân thủ tầm soát ung thư đại trực tràng có thể làm giảm tỷ lệ tử vong ở Hoa Kỳ khoảng 50%. Dưới đây là các khuyến cáo về tầm soát ung thư đại – trực tràng của các tổ chức trên thế giới:
CÁC TỔ CHỨC | ĐỘ TUỔI BẮT ĐẦU TẦM SOÁT | PHƯƠNG PHÁP VÀ THỜI GIAN ĐỊNH KỲ |
1. Cơ quan Y tế dự phòng Hoa Kỳ (USPSTF), 2021 | - Khuyến cáo sàng lọc ung thư đại trực tràng cho người lớn từ 45 -75 tuổi không có triệu chứng bệnh và người có nguy cơ bệnh trung bình (tức là chưa có chẩn đoán trước đây bị ung thư đại trực tràng, polyp tuyến, hoặc bệnh viêm ruột, không có chẩn đoán cá nhân hoặc tiền sử gia đình đã biết có rối loạn di truyền khiến họ có nguy cơ cao bị ung thư đại trực tràng [chẳng hạn như hội chứng Lynch hoặc bệnh đa polyp tuyến gia đình]). - Người lớn 76 - 85 tuổi sẽ được sàng lọc có chọn lọc, dựa vào sức khoẻ tổng quát và lịch sử sàng lọc trước đây cũng như ý muốn của mỗi cá nhân. | - HSgFOBT hoặc FIT hàng năm. - Xét nghiệm hóa miễn dịch-DNA trong phân mỗi 1-3 năm. - Chụp cắt lớp vi tính (CT) đại tràng mỗi 5 năm. - Nội soi đại tràng Sigma bằng ống soi mềm mỗi 5 năm. - Nội soi đại tràng Sigma bằng ống soi mềm mỗi. 10 năm + FIT hàng năm Nội soi đại tràng toàn bộ mỗi 10 năm. |
2. Hiệp hội Tiêu hóa Hoa Kỳ (ACG), 2009 | - 50 tuổi. | - Nội soi đại tràng mỗi 10 năm 1 lần. |
3. Hiệp hội Ung thư Hoa Kỳ (ACS), 2018 | - 45 – 75 tuổi. - Trên 76 tuổi quyết định phụ thuộc vào mỗi cá nhân. | - gFOBT hoặc FIT hàng năm. - Nội soi đại tràng Sigma mỗi 5 năm. - Nội soi đại tràng toàn bộ mỗi 10 năm. - CT khung đại tràng mỗi 5 năm. |
4. Hiệp hội Ung thư Tây Ban Nha, 2014 | - 50 – 74 tuổi. | - gFOBT mỗi 1 – 2 năm. FIT hàng năm. - Nội soi đại tràng Sigma mỗi 5 năm. - Nội soi đại tràng toàn bộ mỗi 10 năm. |
5. Tổ chức tiêu hóa thế giới (WGO), 2007 | - 50 tuổi. | - Nội soi đại tràng mỗi 10 năm 1 lần. |
* Chú thích:
- gFOBT: Xét nghiệm tìm máu ẩn trong phân.
- HSgFOBT (High-sensitivity guaiac fecal occult blood test): Xét nghiệm tìm máu ẩn trong phân với độ nhạy cao.
- FIT: Xét nghiệm hóa miễn dịch phân.
Hướng dẫn của Hội tiêu hóa Hoa Kỳ (ACG) khuyến cáo, nội soi đại trực tràng là xét nghiệm sàng lọc ưu tiên. Các xét nghiệm sàng lọc khác được dùng cho những bệnh nhân từ chối nội soi hoặc những người không đủ điều kiện kinh tế để thực hiện nội soi. Người có họ hàng bậc 1 được chẩn đoán ung thư đại – trực tràng (bố mẹ, anh chị em ruột, con) nên được nội soi đại tràng mỗi 5 năm, bắt đầu sàng lọc ở tuổi 40 hoặc sớm hơn 10 năm so với tuổi người trẻ nhất bị ung thư (nếu người bị ung thư trước 60 tuổi).
Phương pháp chẩn đoán ung thư đại – trực tràng
Nội soi đại – trực tràng kết hợp sinh thiết tìm tế bào ung thư là phương pháp chính xác nhất để chẩn đoán bệnh nếu Cô Bác, Anh Chị có các dấu hiệu nghi ngờ.
Thông thường, bác sĩ sẽ thăm khám lâm sàng (hỏi chi tiết bệnh sử, thăm khám) và chỉ định cận lâm sàng (thực hiện xét nghiệm máu, xét nghiệm phân, chẩn đoán hình ảnh hay nội soi tuỳ vào bệnh cảnh cụ thể sẽ được lựa chọn) để xác định xem Cô Bác, Anh Chị có bệnh hay không và chẩn đoán giai đoạn ung thư đại – trực tràng.
Khám lâm sàng
Khám lâm sàng là bước đầu tiên giúp bác sĩ nắm được thông tin bệnh sử, tình trạng bệnh lý, các dấu hiệu cảnh báo, triệu chứng ung thư đại – trực tràng cũng như sức khỏe hiện tại của Cô Bác, Anh Chị. Từ đó, bác sĩ sẽ đưa ra các chẩn đoán ban đầu và chỉ định các cận lâm sàng phù hợp để tìm ra chính xác nguyên nhân gây bệnh.
Một số thông tin Cô Bác, Anh Chị cần khai báo chính xác, cụ thể và chi tiết bao gồm:
- Các triệu chứng hoặc dấu hiệu cảnh báo ung thư đại – trực tràng gần đây Cô Bác, Anh Chị gặp phải là gì?
- Các bệnh lý tiêu hóa đã từng mắc phải.
- Các bệnh đang điều trị và loại thuốc đang sử dụng bao gồm thực phẩm chức năng.
- Các loại dị ứng mà cơ thể đã từng gặp phải?
- Tiền sử gia đình đã có ai từng mắc bệnh ung thư hoặc bệnh tiêu hóa không?
- Chế độ ăn uống và rèn luyện sức khỏe như thế nào?
Bên cạnh đó, khi đến khám bệnh Cô Bác, Anh Chị cũng nên mang theo hồ sơ khám bệnh, các loại giấy xét nghiệm, hình ảnh nội soi trước đó để bác sĩ chẩn đoán chính xác hơn.
Sau khi nắm được tình trạng sức khỏe của Cô Bác, Anh Chị các bác sĩ sẽ chỉ định thực hiện các cận lâm sàng để chẩn đoán bệnh và có phương pháp điều trị phù hợp.
Khám cận lâm sàng
Thông qua cận lâm sàng các bác sĩ sẽ xác định được nguyên nhân gây bệnh, vị trí tổn thương và mức độ nguy hiểm của bệnh ung thư đại – trực tràng dựa vào kết quả xét nghiệm, nội soi và chẩn đoán hình ảnh.
Xét nghiệm
Xét nghiệm phân giúp phát hiện máu ẩn trong phân của bệnh nhân, tìm ra những gen biến đổi có dấu hiệu là ung thư đại – trực tràng, xét nghiệm phân gồm có 3 loại là gFOBT, FIT và DNA.
- Xét nghiệm tìm máu ẩn trong phân (gFOBT)
- Xét nghiệm hóa miễn dịch phân (FIT)
- Xét nghiệm gen DNA trong phân sẽ được kết hợp với FIT, các mẫu bệnh phẩm sẽ được gửi đến phòng thí nghiệm nhằm xác định các dấu hiệu có khả năng gây ung thư đại trực tràng.
FIT đã có nhiều ưu điểm hơn và đã thay thế phần lớn các xét nghiệm gFOBT. Kết quả xét nghiệm FIT không bị ảnh hưởng bởi thực phẩm và thuốc, đồng thời độ chính xác và độ nhạy cũng cao hơn.
Nếu bác sĩ có nghi ngờ hoặc cần loại trừ các bệnh lý tiêu hóa có liên quan khác thì Cô Bác, Anh Chị cần thực hiện thêm một vài xét nghiệm để tìm ra nguyên nhân và chẩn đoán bệnh chính xác hơn như xét nghiệm chức năng gan, xét nghiệm chỉ số CEA hoặc xét nghiệm công thức máu.
> Tham khảo thêm: Các xét nghiệm tầm soát ung thư phổ biến
Nội soi ống tiêu hóa
Phụ thuộc vào các biểu hiện và triệu chứng của Cô Bác, Anh Chị mà các bác sĩ sẽ chỉ định phương pháp nội soi phù hợp. Một số phương pháp nội soi tiêu hóa thường được sử dụng bao gồm:
- Nội soi đại tràng sigma bằng ống nội soi mềm cung cấp hình ảnh trực tiếp của phần xa đại – trực tràng, giúp bác sĩ có thể quan sát toàn bộ phần cuối đại tràng, trực tràng và hậu môn, xác định vị trí của các polyp và cắt bỏ chúng trong quá trình nội soi.
- Nội soi đại tràng toàn bộ (nội soi đại – trực tràng) thường được ưu tiên sàng lọc ung thư đại – trực tràng ngay từ đầu hoặc được chỉ định sau khi các xét nghiệm ít xâm lấn khác cho kết quả dương tính.
- Nội soi đại tràng dạng viên nang được thực hiện bằng cách cho bệnh nhân nuốt một camera mini có kích thước như một viên thuốc, từ đó ghi lại hình ảnh thông qua quá trình di chuyển của viên nang trong thành ruột.
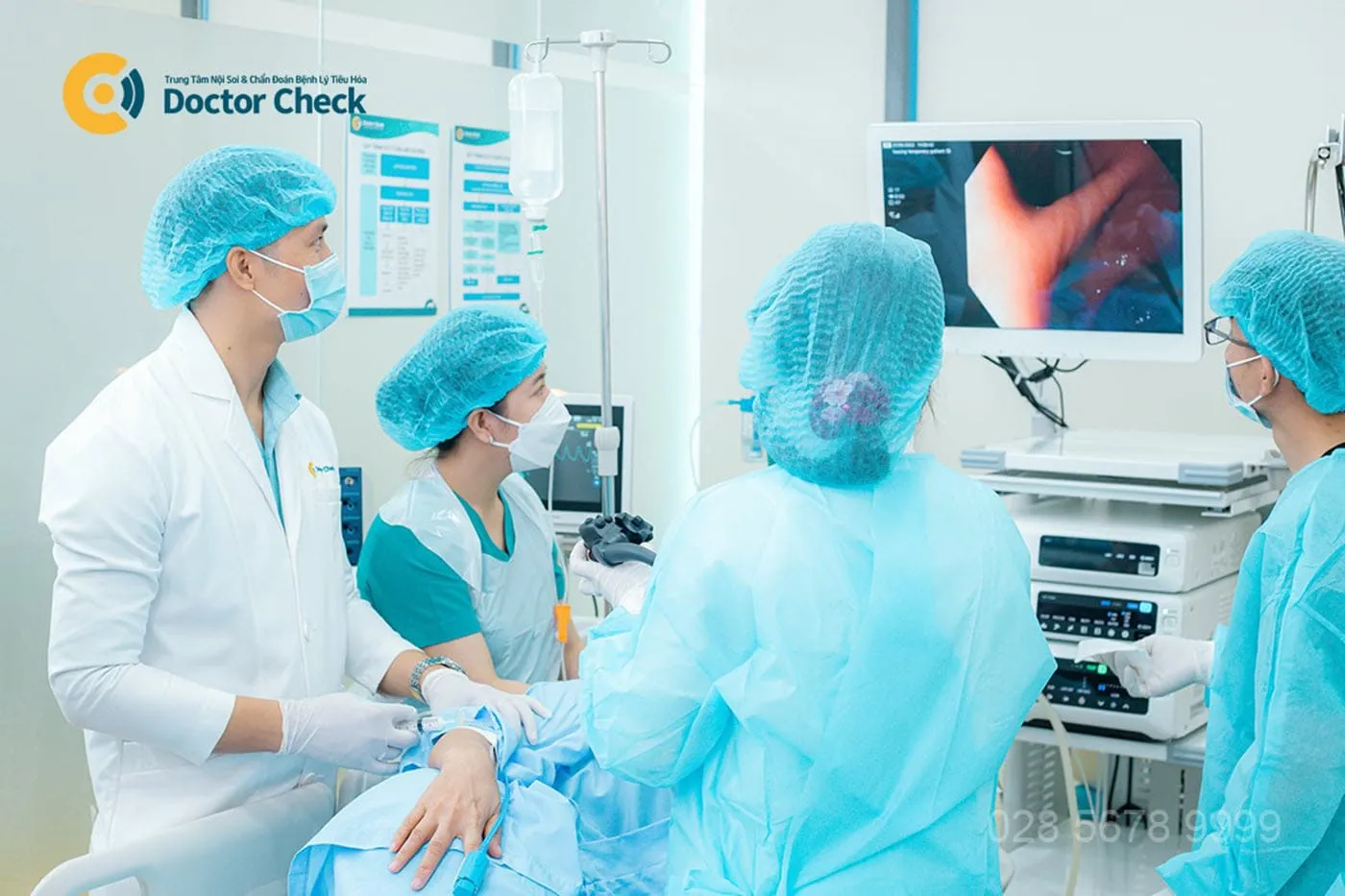
Nội soi là tiêu chuẩn vàng trong chẩn đoán bệnh ung thư đại – trực tràng và là phương pháp hỗ trợ các bác sĩ cắt bỏ polyp, sinh thiết tế bào hoặc loại bỏ các nguy cơ gây ung thư mà không cần phẫu thuật.
Mời Cô Chú, Anh Chị tìm hiểu thêm:
Chẩn đoán hình ảnh
Khi xác định Cô Bác, Anh Chị đã mắc ung thư đại – trực tràng, bác sĩ sẽ tiến hành các phương pháp chẩn đoán hình ảnh khác để xác định giai đoạn, kích thước khối u và tình trạng di căn ung thư.
Một số phương tiện chẩn đoán hình ảnh thường được áp dụng như chụp CT, MRI, X-quang, siêu âm bụng / nội trực tràng cùng một số phương pháp khác nếu cần thiết.
- Chụp CT giúp bác sĩ nhận biết mức độ di căn của các khối u đã lan sang các hạch bạch huyết xung quanh hay các cơ quan ở xa như gan, phổi,…
- Chụp cộng hưởng từ MRI cũng giống như chụp CT, MRI sẽ có thêm chất phản quang được đưa vào cơ thể trước khi chụp để có được hình ảnh rõ nét. MRI có thể phát hiện được các bất thường tại gan, não, tủy sống có khả năng lây lan ung thư.
- Siêu âm bụng / nội trực tràng giúp bác sĩ xác định các khối u đã lan đến gan, túi mật, tuyến tụy, hạch bạch huyết hoặc các cơ quan lân cận chưa.
Các chẩn đoán hình ảnh có thể phát hiện được vị trí và kích thước của khối u nhưng để xác định là khối u lành tính hay ác tính, Cô Bác, Anh Chị vẫn cần thực hiện nội soi và sinh thiết mẫu bệnh học để phân tích và có phương pháp điều trị phù hợp.
Tiên lượng bệnh ung thư đại – trực tràng
Tiên lượng ung thư đại – trực tràng phụ thuộc vào giai đoạn bệnh khi phát hiện, mức độ xâm lấn, di căn của các tế bào đột biến. Nếu phát hiện ở giai đoạn sớm, bệnh có thể được chữa khỏi hoàn toàn.
Hiệp hội Ung thư Hoa Kỳ dựa vào thông tin từ cơ sở dữ liệu của Chương trình Giám sát, Dịch tễ học và Kết quả cuối cùng (The Surveillance, Epidemiology, and End Results- SEER), được duy trì bởi Viện Ung thư Quốc gia (NCI), để cung cấp số liệu thống kê về khả năng sống sót của các loại ung thư khác nhau.
Cơ sở dữ liệu SEER theo dõi tỷ lệ sống sót tương đối trong 5 năm đối với ung thư đại – trực tràng ở Hoa Kỳ, dựa trên mức độ di căn của ung thư. Tuy nhiên, cơ sở dữ liệu SEER không nhóm các bệnh ung thư theo các giai đoạn của AJCC TNM (giai đoạn 1, giai đoạn 2, giai đoạn 3,…). Thay vào đó, dữ liệu SEER sẽ nhóm các bệnh ung thư thành các giai đoạn khu trú, vùng và di căn xa:
- Giới hạn/Khu trú(Localized): Không có dấu hiệu cho thấy ung thư đã lan ra ngoài đại tràng.
- Vùng(Regional): Ung thư đã lan ra ngoài đại tràng đến các cấu trúc hoặc hạch bạch huyết lân cận.
- Di căn xa(Distant): Ung thư đã di căn đến các bộ phận xa của cơ thể như ung thư đại tràng di căn gan, phổi hoặc các hạch bạch huyết ở xa.
Số liệu này dựa trên những người được chẩn đoán mắc bệnh ung thư đại tràng từ năm 2011 đến năm 2017.
| Giai đoạn SEER | Tiên lượng sống sau 5 năm |
| Khu trú | 91% |
| Vùng | 72% |
| Di căn xa | 14% |
| Tất cả các giai đoạn SEER tổng hợp | 63% |
Tỷ lệ sống sót của ung thư đại tràng cho biết tỷ lệ phần trăm những người bị ung thư đại trực tràng vẫn còn sống sau một số năm nhất định. Ví dụ: Nếu tỷ lệ sống sót sau 5 năm đối với ung thư đại trực tràng đã có di căn xa là 14.7%, điều đó có nghĩa là chỉ có 14.7% những người được chẩn đoán mắc bệnh ung thư đại trực tràng di căn xa vẫn còn sống sau 5 năm kể từ lần chẩn đoán ban đầu. Tuy nhiên, nếu người bệnh được chẩn đoán và điều trị ở giai đoạn khu trú tại chỗ thì tỷ lệ sống sót đến 90.6%.
Tỷ lệ sống sót của ung thư đại trực tràng được sử dụng như một công cụ để giúp hiểu tiên lượng của bệnh nhân. Tuy nhiên, tỷ lệ sống sót chỉ là ước tính chung và không thể dự đoán chính xác bạn sẽ sống được bao lâu vì ngoài yếu tố di căn, còn các yếu tố khác cũng ảnh hưởng đến tiên lượng sống còn của người bệnh như: tuổi tác, tổng trạng sức khoẻ, loại ung thư, có bị tái phát hay biến chứng gì không (ví dụ tắc đại tràng).
Phương pháp điều trị ung thư đại – trực tràng
Việc điều trị ung thư đại – trực tràng phần lớn dựa vào giai đoạn (mức độ) của ung thư. Bệnh nhân ung thư đại – trực tràng chưa di căn xa thường được thực hiện phẫu thuật như là phương pháp điều trị chính hoặc đầu tiên, bệnh nhân có thể kết hợp với hóa trị và xạ trị nếu cần thiết.
Phẫu thuật điều trị ung thư đại – trực tràng
Phẫu thuật ung thư đại – trực tràng có thể chữa khỏi hoàn toàn 70% các ca mắc bệnh khi khối u chưa di căn và có kích thước không quá lớn. Phẫu thuật là phương pháp loại bỏ các tế bào, một đoạn hoặc một cơ quan bị ung thư phụ thuộc vào vị trí, kích thước, mức độ xâm lấn của tế bào và sức khỏe của bệnh nhân.
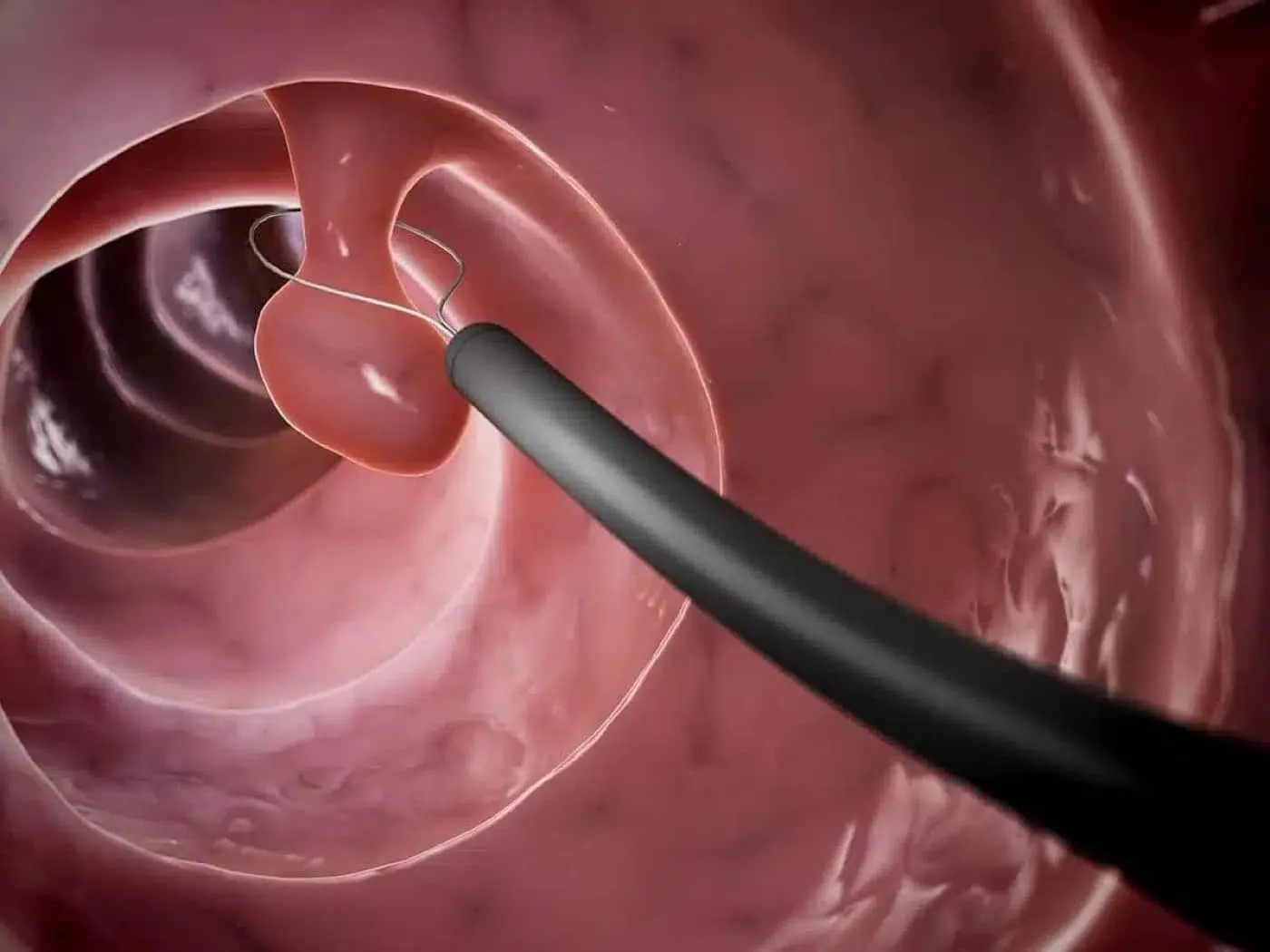
Các phương pháp phẫu thuật được sử dụng để điều trị ung thư đại – trực tràng bao gồm phẫu thuật cắt bỏ và kỹ thuật phẫu thuật lạnh.
Phẫu thuật cắt bỏ
Phẫu thuật cắt bỏ giúp bác sĩ loại trừ các yếu tố gây ung thư như tế bào ung thư, khối u, các mô có nguy cơ phát triển thành ung thư và các hạch bạch huyết xung quanh.
- Cắt bỏ các khối u còn nhỏ từ bên trong đại tràng: nếu trong quá trình nội soi các bác sĩ phát hiện các khối u có thể cắt bỏ mà không gây ảnh hưởng đến các tế bào khác thì bác sĩ có thể cắt hoặc đốt polyp ngay trong ống tiêu hóa.
- Cắt bỏ một phần hoặc toàn bộ đại – trực tràng: thủ thuật được thực hiện phụ thuộc vào vị trí, kích thước của các khối u. Sau khi cắt bỏ một phần đại – trực tràng bị ung thư, các bác sĩ sẽ nối 2 đầu ruột lành lại với nhau để chức năng tiêu hóa vẫn được hoạt động bình thường hoặc có thể tạo một ống tiêu hóa nhân tạo và gắn vào hậu môn nếu phải cắt bỏ toàn bộ đại – trực tràng gọi là phẫu thuật nối kết tràng.
- Cắt bỏ trực tràng và hậu môn: đối với ung thư trực tràng nằm gần hậu môn, không thể loại bỏ ung thư hoàn toàn mà không làm ảnh hưởng đến các cơ kiểm soát nhu động ruột. Trong trường hợp này, bác sĩ sẽ tạo hậu môn nhân tạo và gắn phần đại tràng vào một túi chứa chất thải. Phương pháp phẫu thuật này để loại bỏ phần trực tràng, hậu môn cũng như các mô và hạch bạch huyết lân cận.
Phẫu thuật lạnh
Kỹ thuật phẫu thuật lạnh là phương pháp tiêu diệt tế bào ung thư bằng nhiệt độ cực lạnh như Nitơ lỏng. Bác sĩ sẽ tiêm khí lạnh vào khối u làm đông lạnh các mô sau đó sẽ rã đông chúng, quy trình này được lặp đi lặp lại nhiều lần.
Phẫu thuật lạnh được cho là có nhiều lợi thế hơn so với các phẫu thuật truyền thống và xạ trị như bệnh nhân mất máu ít, thời gian nằm viện ngắn, hồi phục nhanh, ít sưng hơn so với phẫu thuật thông thường. Tuy nhiên, bệnh nhân có thể gặp các biến chứng như nhiễm trùng, đau nhức sau khi điều trị, để lại sẹo,…
Hóa trị
Hóa trị là phương pháp sử dụng thuốc điều trị để tiêu diệt các tế bào ung thư, thường được thực hiện sau khi phẫu thuật nếu khối u lớn và tiếp tục di căn đến hạch bạch huyết.
Phương pháp này cũng có thể được áp dụng trước phẫu thuật để thu nhỏ kích thước khối u giúp bác sĩ loại bỏ dễ dàng hơn.
Phương pháp hóa trị phổ biến nhất là truyền thuốc qua tĩnh mạch hoặc uống bằng viên nén hoặc viên nang. Bệnh nhân sẽ phải tiêm thuốc theo liệu trình của phác đồ điều trị ung thư đại – trực tràng. Trong một số trường hợp, bệnh nhân sẽ phải kết hợp cả hóa trị và xạ trị để mang lại hiệu quả điều trị cao hơn.
Nhược điểm: Các loại thuốc hóa trị có thể tấn công tế bào khỏe mạnh trong cơ thể, gây ra tác dụng phụ như rụng tóc, buồn nôn, lở miệng, cảm thấy mệt mỏi, chán ăn, dễ bị ốm,…
Xạ trị
Xạ trị là phương pháp dùng các tia bức xạ như tia X, tia Proton để thu nhỏ hoặc tiêu diệt các tế bào ung thư giúp phẫu thuật loại bỏ chúng dễ dàng hơn.
Nếu phương pháp phẫu thuật loại bỏ khối u không khả quan thì xạ trị sẽ giúp làm giảm các triệu chứng. Có 2 phương pháp xạ trị:
- Xạ trị từ bên ngoài: bằng cách sử dụng thiết bị xạ trị bắn các tia bức xạ đến các tế bào ung thư.
- Xạ trị từ bên trong hay xạ trị áp sát: bằng cách cấy nguồn chất phóng xạ trực tiếp hoặc gần khối u.
Ngoài ra, xạ trị bên ngoài là phương pháp giảm nhẹ các triệu chứng và cải thiện chất lượng cuộc sống của bệnh nhân. Bác sĩ sẽ đưa ra phác đồ xạ trị dựa trên tình trạng sức khỏe bệnh nhân và giai đoạn tiến triển bệnh.
Nhược điểm của phương pháp xạ trị: khiến người bệnh cảm thấy đau và rát trên vùng da bị chùm tia bức xạ chiếu vào, đau khi đi tiêu tiểu, xuất hiện máu lẫn trong phân,…
Kỹ thuật sóng cao tần
Kỹ thuật RFA (Radiofrequency Ablation) là kỹ thuật dùng sóng cao tần tiêu diệt các khối u bằng nhiệt do ma sát của các ion trong mô dưới tác động của dòng điện tần số sóng âm thanh.
Dòng điện được truyền vào khối u thông qua một điện cực kim loại từ đó phát ra nhiệt. Nhiệt độ sẽ khiến các tế bào ác tính bị mất nước, khô dần và khiến chúng bị hoại tử. Tùy thuộc vào kích thước của khối u mà bác sĩ sẽ thực hiện đốt nhiệt nhiều lần để có thể phá hủy hoàn toàn khối u.
Ưu điểm của kỹ thuật RFA là ít gây biến chứng nặng, tỷ lệ biến chứng nhẹ chỉ khoảng 2% – 3%.
Liệu pháp nhắm trúng đích
Liệu pháp nhắm trúng đích sử dụng các loại thuốc đặc trị tập trung vào các bất thường trong tế bào ung thư nhằm ngăn chặn và tiêu diệt các tế bào ác tính.
Liệu pháp nhắm trúng đích có ưu điểm là ít gây hại cho các tế bào khỏe mạnh xung quanh so với hóa trị và xạ trị. Các liệu pháp nhắm mục tiêu điều trị ung thư đại – trực tràng bao gồm kháng thể đơn dòng và thuốc ức chế tạo mạch.
Kháng thể đơn dòng
Kháng thể đơn dòng là các protein của hệ thống miễn dịch được tạo ra trong phòng thí nghiệm để điều trị các bệnh bao gồm ung thư.
Các kháng thể này được tiêm vào cơ thể bệnh nhân và liên kết với các tế bào ác tính hoặc tế bào hỗ trợ phát triển ung thư. Từ đó chúng ngăn chặn sự phát triển, khả năng lây lan và tiêu diệt tế bào ung thư.
Kháng thể đơn dòng có thể tiêm đơn lẻ hoặc kết hợp với thuốc, chất phóng xạ trực tiếp đến tế bào ung thư.
Có nhiều loại kháng thể đơn dòng khác nhau như:
- Liệu pháp ức chế yếu tố tăng trưởng nội mô mạch máu (VEGF): tế bào ung thư tạo ra một chất gọi là VEGT làm hình thành các mạch máu mới khiến tế bào ung thư phát triển. Kháng thể VEGF giúp ngăn chặn sự hình thành các mạch máu mới, diệt các tế bào ung thư. Bevacizumab và Ramucirumab là 2 chất ức chế VEGF.
- Liệu pháp ức chế thụ thể yếu tố tăng trưởng biểu bì (EGFR): là các protein được tìm thấy trên bề mặt của các tế bào kể cả tế bào ung thư. Chất ức chế EGFR giúp ngăn chặn các thụ thể và sự phát triển không kiểm soát của các mô gắn vào tế bào ung thư. Centuximab và Panitumumab là chất ức chế EGFR.
Thuốc ức chế tạo mạch
Thuốc ức chế tạo mạch giúp ngăn chặn sự phát triển của các mạch máu mà khối u cần để phát triển.
- Ziv – aflibercept giúp ngăn chặn enzym cần thiết cho sự phát triển của các yếu tố tăng trưởng nội mô mạch máu.
- Regorafenib dùng để điều trị ung thư đại – trực tràng đã di căn đến các bộ phận khác hoặc cơ thể không đáp ứng với các phương pháp khác. Loại thuốc này dùng để ngăn chặn hoạt động của một số protein bao gồm cả yếu tố tăng trưởng nội mô mạch máu. Điều này giúp ngăn chặn và tiêu diệt các tế bào ung thư đồng thời ngăn sự hình thành các mạch máu mới để phát triển khối u.
Liệu pháp miễn dịch
Liệu pháp miễn dịch là phương pháp điều trị sử dụng chính hệ thống miễn dịch của cơ thể bệnh nhân để chống lại ung thư. Các kháng thể tự nhiên hoặc nhân tạo giúp thúc đẩy, điều chỉnh và khôi phục khả năng phòng thủ của cơ thể chống lại ung thư.
- PD – 1 là một protein trên bề mặt tế bào T giúp kiểm soát các phản ứng miễn dịch của cơ thể.
- PD – L1 là một protein được tìm thấy trên một số tế bào ung thư.
Liệu pháp ức chế PD – 1 và PD – L1 có cơ chế hoạt động như sau: Khi protein PD – 1 gắn vào PD – L1 sẽ ngăn tế bào T tiêu diệt các tế bào ung thư, nhưng các chất ức chế PD – 1 và PD – L1 ngăn không cho 2 loại protein này gắn kết vào nhau. Điều này cho phép tế bào T tiêu diệt các tế bào ung thư. Chất ức chế PD – 1 là Pembrolizumab.
Chăm sóc người bệnh ung thư đại – trực tràng như thế nào?
Bên cạnh việc tuân thủ điều trị và theo dõi sau điều trị theo chỉ dẫn của bác sĩ, Cô Bác, Anh Chị cũng nên tự xây dựng một thói quen sống khoa học, lành mạnh. Điều này không chỉ giúp nâng cao sức khỏe nói chung mà còn giúp ngăn ngừa ung thư tái phát.
Theo dõi sau điều trị ung thư đại trực tràng như thế nào?
Theo dõi sau điều trị rất quan trọng để phát hiện sớm tỷ lệ tái phát của ung thư, từ đó đưa ra phương pháp điều trị kịp thời, đạt kết quả khả quan:
- Khám lâm sàng và thử marker CEA định kỳ mỗi 3 – 6 tháng trong 3 năm đầu sau phẫu thuật cắt bỏ khối u, và mỗi 6 tháng vào năm thứ 4 và 5.
- Chụp CT ngực, bụng, chậu hàng năm, ít nhất cho 3 năm đầu sau phẫu thuật.
- Nội soi đại tràng toàn bộ 1 năm sau, và nếu bình thường thì nội soi định kỳ mỗi 3 – 5 năm, tùy thuộc vào kết quả của nội soi lần trước.
Chế độ ăn uống
Chưa có bằng chứng khoa học nào cho thấy chế độ ăn uống giúp giảm nguy cơ ung thư đại – trực tràng quay trở lại. Tuy nhiên, chế độ ăn uống lành mạnh sẽ giúp cải thiện sức khỏe.
Một số nghiên cứu đã gợi ý rằng những người đã điều trị ung thư đại – trực tràng nên có chế độ ăn nhiều rau, trái cây, ngũ cốc nguyên hạt, thịt gà và cá; hạn chế ăn nhiều đồ ngọt, chất béo và thịt đỏ hoặc thịt chế biến sẵn.
Lối sống, sinh hoạt
- Kiểm soát cân nặng: Thừa cân hoặc béo phì được biết là làm tăng nguy cơ mắc ung thư đại trực tràng. Ngược lại, việc giữ cân nặng ổn định có thể giúp làm giảm nguy cơ mắc ung thư, đồng thời mang lại nhiều lợi ích về mặt sức khỏe khác. Tuy nhiên, nếu người bệnh đang điều trị hoặc vừa kết thúc điều trị ung thư, hãy thảo luận kỹ lưỡng với bác sĩ để có chỉ dẫn thích hợp.
- Hạn chế rượu bia: Uống rượu bia có khả năng làm tăng tỷ lệ mắc ung thư đại – trực tràng. Do đó, việc hạn chế rượu bia có thể giúp làm giảm nguy cơ mắc ung thư và nhiều bệnh lý khác.
- Bỏ hút thuốc lá: Hút thuốc lá làm tăng nguy cơ mắc ung thư đại – trực tràng ở cả nam và nữ. Không những vậy, hút thuốc càng lâu còn làm tăng tỷ lệ tử vong do ung thư đại – trực tràng (31% đối với nam và 41% đối với nữ). Do đó, việc bỏ hút thuốc không chỉ giảm nguy cơ ung thư mà còn giúp cải thiện sức khỏe.
Tầm soát là giải pháp giúp phát hiện sớm các bệnh ung thư trong hệ tiêu hóa. Với gói tầm soát ung thư tiêu hóa endoclinic.vn, người bệnh sẽ được các bác sĩ giỏi chuyên môn và giàu kinh nghiệm trực tiếp khám lâm sàng và chỉ định làm cận lâm sàng. Đặc biệt, kết hợp với phương pháp Nội Soi Không Đau (Nội Soi Tiền Mê), phòng khám tiêu hoá endoclinic.vn cam kết hiệu quả: Chẩn đoán nguyên nhân gây bệnh chính xác lên tới 90% – 95% và Tầm soát ung thư chính xác lên tới 95% – 99%.
Để tìm hiểu thêm về dịch vụ hoặc đặt hẹn, mời Cô Bác, Anh Chị truy cập: Dịch vụ tầm soát ung thư tiêu hóa
Những điểm cần lưu ý
Phương pháp phòng ngừa ung thư đại – trực tràng
Để giảm tỷ lệ ung thư đại trực tràng và phát hiện các triệu chứng, dấu hiệu cảnh báo ở giai đoạn sớm, bác sĩ khuyên Cô Bác, Anh Chị nên thực hiện các biện pháp phòng ngừa. Vậy làm thế nào để phòng ngừa ung thư đại – trực tràng?
Các phương pháp phòng ngừa ung thư đại – trực tràng:
- Tầm soát ung thư đại – trực tràng và nội soi tiêu hóa mỗi 5 – 10 năm 1 lần theo khuyến cáo.
- Đối với trường hợp có tiền sử đã mắc bệnh lý tiêu hóa hoặc nằm trong nhóm đối tượng có nguy cơ cao nên được tầm soát sớm và được theo dõi bởi bác sĩ chuyên khoa.
- Xây dựng thói quen sống lành mạnh, rèn luyện sức khỏe (tăng cường vận động tối thiểu 30 phút mỗi ngày).
- Ăn nhiều trái cây, rau củ quả chứa nhiều chất xơ và ngũ cốc nguyên hạt.
- Duy trì cân nặng hợp lý, chọn một chế độ ăn uống lành mạnh và khoa học, ít chất béo.
- Hạn chế sử dụng các loại thịt đỏ, thịt đã qua chế biến, thực phẩm chiên, nướng.
- Ngưng hút thuốc lá.
- Hạn chế sử dụng rượu bia và thức uống có cồn (không vượt quá 350ml mỗi ngày).
- Hạn chế căng thẳng kéo dài, kiểm soát bệnh đái tháo đường.
Tìm hiểu thêm >> Chỉ số đường huyết của người bình thường là bao nhiêu?
Ung thư đại – trực tràng và những điều cần biết
Ung thư đại – trực tràng là bệnh lý nguy hiểm và có tỷ lệ tử vong cao. Vì thế, Cô Bác, Anh Chị không nên chủ quan trước bệnh ung thư này.
Sau đây là những điều cần biết về ung thư đại – trực tràng:
- Ung thư đại – trực tràng phát triển từ polyp tuyến và có thể chữa khỏi hoàn toàn nếu được phát hiện ở giai đoạn sớm.
- Người lớn trên 45 tuổi nên đăng ký khám tầm soát ung thư tiêu hóa định kỳ hoặc nội soi đại – trực tràng mỗi 5 – 10 năm 1 lần theo khuyến cáo.
- Ung thư đại – trực tràng được điều trị bằng phẫu thuật cắt bỏ, kết hợp với hóa trị – xạ trị và sử dụng các loại thuốc đặc trị.
- Tiên lượng ung thư đại – trực tràng có thể thay đổi phụ thuộc vào giai đoạn bệnh được phát hiện của từng bệnh nhân.
- Để phòng ngừa ung thư đại – trực tràng Cô Bác, Anh Chị nên chọn một lối sống khoa học và chế độ ăn uống hợp lí.
- Đến gặp bác sĩ khi cơ thể có các triệu chứng, dấu hiệu cảnh báo hoặc biểu hiện bất thường về tiêu hóa, để được bác sĩ thăm khám và chẩn đoán bệnh ung thư đại trực tràng.
Câu hỏi thường gặp
Ung thư đại – trực tràng là gì?
Ung thư đại – trực tràng là sự gia tăng ác tính của các tế bào biểu mô của đại tràng (phần chính của ruột già) hoặc trực tràng (đoạn nối giữa đại tràng và hậu môn). Bệnh bao gồm 4 giai đoạn: giai đoạn A (khối u giới hạn ở thành đại trực tràng), giai đoạn B (khối u vượt qua thành đại trực tràng), giai đoạn C (khối u di căn đến các hạch lympho) và giai đoạn D (bệnh di căn xa, tương đương giai đoạn 4).
Dấu hiệu nhận biết ung thư đại – trực tràng là gì?
Các dấu hiệu nhận biết ung thư đại – trực tràng thường gặp bao gồm: thay đổi thói quen đi tiêu, đi ngoài ra máu hoặc tiêu ra phân đen, đau và khó chịu ở vùng bụng kéo dài, suy nhược, mệt mỏi, sụt cân không rõ nguyên nhân,…
Tuy nhiên cần lưu ý, những dấu hiệu trên cũng có thể biểu thị cho các vấn đề về sức khỏe khác. Vì thế Cô Bác, Anh Chị nên đi khám bác sĩ để được chẩn đoán nguyên nhân.
Các phương pháp điều trị ung thư đại – trực tràng hiện nay?
Các phương pháp điều trị ung thư đại – trực tràng hiện nay bao gồm: phẫu thuật (phẫu thuật cắt bỏ và phẫu thuật lạnh), hóa trị, xạ trị, kỹ thuật sóng cao tần, liệu pháp nhắm trúng đích, liệu pháp miễn dịch,…
Tài liệu tham khảo
- Trung Tâm Nội Soi Tiêu Hóa – Endo Clinic
- Livstone, Elliot M. Ung thư đại trực tràng. 10 2017. https://www.msdmanuals.com/vi/chuyên-gia/rối-loạn-tiêu-hóa/các-khối-u-đường-tiêu-hóa/ung-thư-đại-trực-tràng (đã truy cập 06 12, 2021).
- Mayo Clinic Staff. Colon cancer. 11 06 2021. https://www.mayoclinic.org/diseases-conditions/colon-cancer/symptoms-causes/syc-20353669 (đã truy cập 06 12, 2021).
- —. Rectal cancer. 11 06 2021. https://www.mayoclinic.org/diseases-conditions/rectal-cancer/symptoms-causes/syc-20352884 (đã truy cập 06 12, 2021).
- Smith, Michael W. Colorectal Cancer. 17 09 2020. https://www.webmd.com/colorectal-cancer/guide/colorectal-polyps-cancer (đã truy cập 06 12, 2021).
- The American Cancer Society medical and editorial content team. Treatment of Colon Cancer, by Stage. 29 06 2020. https://www.cancer.org/cancer/colon-rectal-cancer/treating/by-stage-colon.html (đã truy cập 06 12, 2021).
- The American Cancer Society medical and editorial content team. Living as a Colorectal Cancer Survivor. 16 03 2022. https://www.cancer.org/cancer/types/colon-rectal-cancer/after-treatment/living.html (đã truy cập 16 5, 2023).








